陪护家属没用药,医保卡里的钱怎么少了?血透每月多掏一千多元,扬州医保报销比例为何下调?
集中采购的药品药效如何保证,选哪种药患者能否自己做主?带量采购未来是否全面推广,中标企业抬高价格怎么办?
10月19日上午,由江苏省政务服务管理办公室、江苏省广播电视总台联合主办的《政风热线·我来帮你问厅长》迎来了江苏省医疗保障局副局长祝井贵,省医疗保障局二级巡视员、医保中心主任陈敏仁以及13个设区市医保局的相关负责人,现场回应社会关切。
1
集中采购的药品药效有保障吗?
网友提问:吃了十几年的“络活喜”,现在医院开不到这种药了,医生让换另一种药,说是医保局规定要用集中采购的药品。换的药价格便宜,可是药效有保证吗?如果不换药行不行?医保部门能不能保障患者用药的自主选择权?
2
“未来两年完成500个大品种带量采购”是真的吗?
网友小溪提问:网上流传500个带量品种目录,未来两年会逐步推行,是否可信?竞标企业如果一味压低价格,日后药品质量如何保证?中标企业会否因此形成垄断,将来抬高市场价格?
江苏省医疗保障局副局长祝井贵表示,2018年,国家医保局选择了部分城市作为试点进行了“带量采购”,取得了很大的进展。所谓“带量采购”,说白了就是团购,主要体现在价格优势上。

针对网友的提问“今后会不会有500个品种带量采购”,祝局长表示,“带量采购”的药品首先选择的是通过国家一致性评价的药品,是根据价值高、用量大、可替代性强的药品进行有目的性的相对性选择,并没有一定要在500个品种目录中进行“带量采购”。
凡是列入国家药品“带量采购”的条件,第一个就是要质量,质量上有保证的才能列入到国家集中“带量采购”;第二个在已经中标的各个生产企业,国家药监等有关部门要随时对生产过程进行全程跟踪,所以患者可以放心使用。
中标企业会不会形成垄断呢?祝局长表示不用担心。目前国家主要在三个方面来避免这种局面:
第一不再搞一家独大;
第二在合同约定期限里面给一个限制,一般一年到两年有效;
此外,国家在药品反垄断监管执法上也加强了力度,就是防止有关生产企业形成垄断,此外我们绝不允许中标有关药品的价格擅自涨价。因此,从目前的情况来看不大可能出现垄断的趋势。
3
扬州:医保报销比例降低患者直呼“有点难”
扬州市江都区的贾先生患有尿毒症,每周都要到当地医院做血透治疗,以前一个月自费部分在六七百元,可从今年6月起,这部分费用涨到了一千七八百元,这究竟是怎么回事呢?
扬州市医保局局长华德荣表示,血透病人作为门诊特殊病的范畴,报销待遇类同于住院比例,首诊90%,二次及以上80%,如果是建档立卡的低收入人群,享受的报销比例应该超过90%的待遇。
那为什么会有扬州市民反映的“从六七百涨到一千七八百元的自付费用”,华局长表示,费用的增加,除了血透的费用可能还包括其它费用。针对这一特殊群体,扬州市正在考虑进一步完善有关的门诊特殊政策,确保参保人员总体待遇不降低,同时对一些特别困难的群体,会通过在基本医疗保障待遇的基础上,更好发挥大病保险救助的功能,综合提高待遇水平。
江苏省医疗保障局二级巡视员、省医保中心主任陈敏仁表示,省医保局对职工的待遇问题高度关注,为此出台了一系列的政策,比如推进建立多层级医疗保障制度,建立大病保险制度;对于一些特困人群,包括每年患病高支出费用的人群,通过一系列针对性兜底性的政策,来稳定这部分人员的待遇水平。

另外一方面也在扩大职工的报销范围,比如说及时将疗效好、价格高的一些经过国家谈判的药品,及时纳入医保的报销范围,也是起到降低患者费用的作用。此外,推进药品和耗材的“带量采购”,来降低药品和耗材的单价,事实上也是起到稳定职工待遇水平的作用。通过各级医保部门调查摸底,及时掌握这部分人员的动态情况,通过系统加以注明变动情况,及时发现问题,有针对性个案性地去解决,通过多层次保障和特殊的政策来保障。扬州的患者可以到医保部门反映情况,如果属于兜底保障范围内的,应该给予适当的保障。
4
胆大!这家医养机构涉嫌骗取医保基金
知情人反映:南京金康老年康复医院存在伪造病例,多开药品或康复项目,虚构化验单等多种违法违规行为,涉嫌套取医保基金。
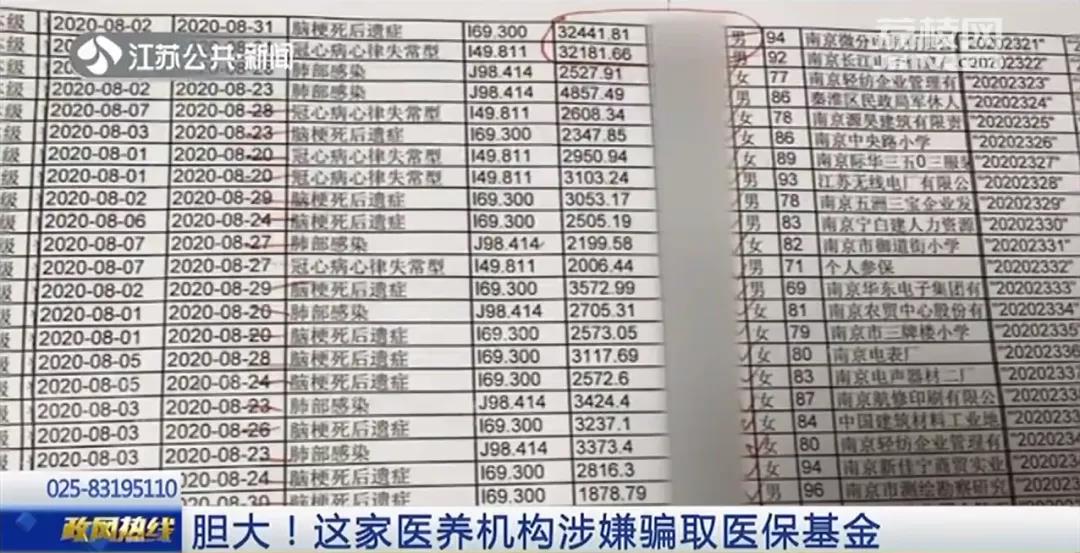
对此,南京市医疗保障局副局长王善坤表示:对于这些情况,南京市医保局尚不掌握这些情况。从节目来看,他认为该院最大的问题就是虚构医疗服务,伪造医疗文书和票据骗取医保基金。这些情况是严格禁止的,一旦核实,将按照协议管理、社保法的相关条款,终止这家机构的医保服务协议。

其实,南京金康老年康复医院违法违规并不是首犯。今年4月份,该院就因“为非定点医疗机构提供刷卡记账服务行为”被通报。江苏省医疗保障局基金监督处赵辉处长表示,对于这种屡查屡犯的医疗机构应该加大处罚力度,同时解除医保协议,还要对责任人进行失信惩戒。
对于医疗机构骗取医保基金的问题,赵处长表示,从全省来看,目前确实存在一些问题:一,反映了当前基金监管还存在着一些问题;二,反映了医疗机构铤而走险,存在侥幸心理,一犯再犯,为了多捞钱,赚取更多的利润。
为了杜绝、防范这些问题,主管部门将加大打击力度,保持高压态势。从今年开始,医保系统推进了自查自纠和抽查复查,下一步还会加大检查频次,同时也将会同有关部门,比如说康复机构会同民政部门,还有一些药店会同药监部门开展联合检查,在处理的过程中使用协议、行政、司法,如果够到移送的要移送司法,以及信用实行联合惩戒,加大惩戒力度。另外一个方面就是加强队伍的建设和能力的提升,建立规章制度,健全体系,构成一个不敢违、不能违、不愿违的工作局面。(记者 /周健)


